2020年診療報酬改定を検証する(1)救急医療
救急・勤務環境改善実績がリンクした「地域医療体制確保加算」新設
2020年診療報酬改定で示された内容から、「急性期一般入院基本料」を届出する病棟は機能分化の流れの中で「救急」と「手術」、「専門的治療」に特化しなければ、今後、急性期病院としての生き残りが難しくなる方向性が見えてきた。
そのような視点で検証すると、「救急医療」に関しては「救急」実績が求められると同時に、国が進める「働き方改革」とリンクし「勤務環境改善」実績が要求されていきそうだ。そうした流れを再確認させられた今改定となった。その象徴と言えるのは「地域医療体制確保加算」(入院初日520点)。「救急」医療の目玉とも言える新設項目だ。地域医療体制確保加算を算定するには「救急用の自動車または救急用のヘリコプターによる搬送件数が年間2,000件以上」との「救急」アウトカムに加えて、勤務医の「労働環境改善アウトカム」が、要件として付加されているのがユニークな点と言える。
「病院勤務医の勤務状況の把握と、その改善の必要性等について提言するための責任者の配置」や「病院勤務医の負担軽減及び処遇改善に資する計画」の作成、評価及び見直しに加え、「当該取り組み事項の情報公開(当該医療機関内の掲示)」の求められるのが、過去の報酬項目等には余り見られなかった点(図表1)。

ただ診療所が対象になる「機能強化加算」等も同様に、「かかりつけ医」機能の取り組み内容に係る院内掲示等の広報活動が必要になるので、前例がないわけではない。
つまり、厚生労働省は救急医療機関における勤務医の「働き方改革」に係る広報活動を推進したい考えで、示唆されてはいないが、同省は当該取り組み事項の病院ホームページ、あるいは各種広報物への掲載等も想定していると推察される。これらの広報活動の推進は、結果として病院間の差別化と労働環境改善に向けての競争を促す。それにより、病院全体の底上げを図る一方で、救急に注力していても、勤務環境改善に何の取り組みも行っていない医療施設に対して勤務医は魅力を感じず、医師の新規採用では不利な状況を招きかねない。
勤務医の「負担軽減及び処遇改善」計画の作成にあたっては「ア~キまでの項目を踏まえ検討し、必要な事項を記載」とされているように、ア~キまでの全てに対応する必要はないのだが、病院側にとっては院内掲示や情報公開を前提にしている以上、できる限り多くの取り組み事項に対応した方が、勤務医採用に向けては有利に働くはずだ。
また、責任者の配置は当該病院の事務長や人事部長クラスを配置することも想定されるが、あえて、一般企業の管理職経験者等、新鮮な人材をキーパーソンとして新たに採用し、体系的に勤務環境改善に取り組む「働き方改革推進室」のような部門を立ち上げることを検討しても良いだろう。民間の某総合病院では、2020年4月から、そうした体制づくりをスタートさせている。
もう一つの着目点は、地域医療体制確保加算の要件を満たさない「年間救急車・救急へリ2,000件以下」(B水準相当)の救急病院に対しては、医師の負担軽減や処遇改善に努力している病院に対して、都道府県の「地域医療介護総合確保基金」の補助金を活用して、支援していくことにも含みを持たせている。
当該基金による追加支援の文言が入ってきたのは、厚生労働省が地域医療を守るためには、医師不足が深刻化する中小規模(例えば200床未満等)救急病院に対しても、勤務環境改善を促す措置が必要と捉えているからだ。2022年以降の報酬改定では、地域医療体制確保加算について、救急搬送件数「2,000件以上」、「2,000件以下1,500件以上」「1,500件以下1,000件以上」のようなランク分けを行い、ランクに応じて報酬を傾斜配分するような再編が導入されるのではないか。それが実施されるとすれば、都市と地方の医師の偏在等も考慮した内容になると予想される。
「救急搬送看護体制加算」は二段階に再編
「救急医療管理加算1・2」は50点のアップ、事務作業が煩雑に
従来から存在する報酬項目の改正点を見ていくと、2018年度改定で新設された「救急搬送看護体制加算」(200点)は二段階に再編。従来の救急搬送看護体制加算は2(200点)となった一方、新設の1は400点と2倍の高評価(図表2)。
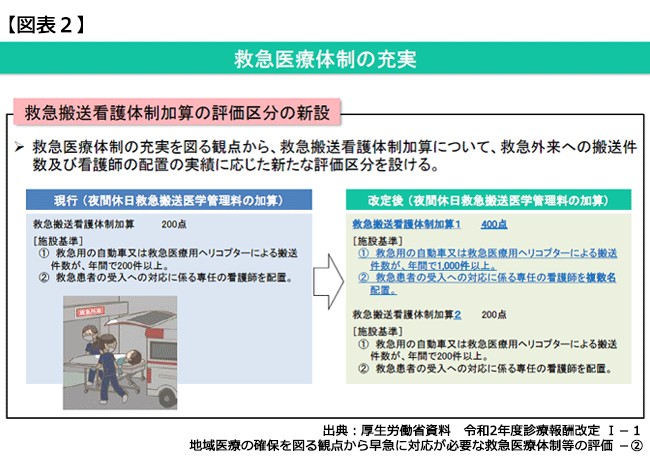
「救急用自動車・ヘリによる搬送件数1,000件以上」のアウトカム要件に加え、「救急患者受入対応に係る専任看護師の複数名配置」が要求される。後者の要件については2018年度改定では、「夜間・休日における院内トリアージ」を評価する2012年度改定新設の「院内トリアージ実施料」が「当該改定以前の点数100点→300点」に大幅引き上げが実施されたのを記憶されているだろうか?
院内トリアージ実施料の重点評価により増収となった救急病院は少なくはないと思われるが、当時から「救急搬送看護体制加算」は院内トリアージ実施料と連動しており、双方の要件にある専任看護師は兼務でも構わない。院内トリアージ実施料に加えて、上位ランクの救急搬送看護体制加算1を算定すれば、併せて700点の高評価となる。
この他、現行の「救急医療管理加算」は2020年度改定後、同加算1(950点)、同加算2(350点)と各々、50点ずつ引き上げられた(図表3)。

アップした分、算定の対象となる重症患者の状態(ア~ケ)に関して、救急医療管理加算2に限り、加算事項(コ・その他の重症な状態)が増えた。加えて、「ア~ケのいくつかに重症度の指標や、入院後3日以内に実施された検査、画像診断、処置または手術のうち主要なものについて、診療報酬明細書の摘要欄に記載する」ことが要求される。
記載を実施するには、JCS、GCS等の指標を用いて、どの程度、重症であったかを診療報酬明細書の摘要欄に書く必要がある。この作業は煩雑であり熟練した医事課職員、看護師等にとっても、非常に大変であると一部の病院からは指摘されている。厚生労働省には、医師の負担軽減だけでなく、診療報酬算定業務の複雑化により忙殺される医事課職員等の負担増にも、想像力を働かせていただきたいと思う。
(医療ジャーナリスト 冨井 淑夫)

